상근직 병원 근로자의 수면과 주간기능 실태조사
Sleep-Wake Pattern, Sleep Quality and Daytime Status in Fixed Day-Shift Hospital Workers
Article information
Trans Abstract
Objectives
Sleep issues are more prevalent in healthcare workers compared to workers in other industries. This study investigated sleep-wake pattern, sleep quality, and daytime status in hospital workers using a Galaxy Watch3 (GW3), a wrist-worn device that uses an accelerometer and heart rate sensor to distinguish sleep and wakefulness.
Methods
Multiple sleep parameters including total sleep time (TST) were obtained using a GW3. The Epworth sleepiness scale (ESS), insomnia severity index (ISI), Pittsburgh sleep quality index (PSQI), and bedtime procrastination scale (BPS) were used to assess participants’ status.
Results
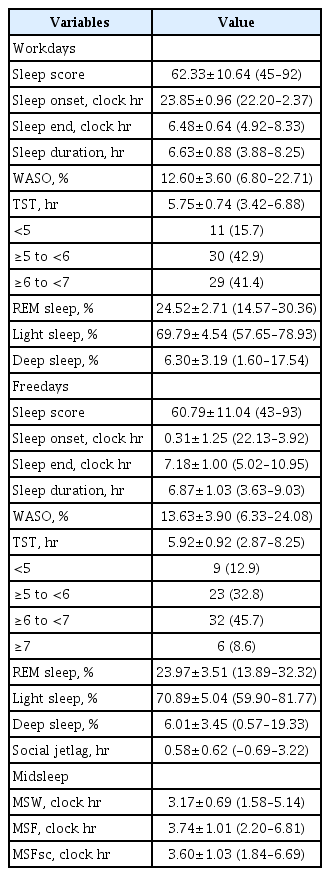
A total of 70 daytime hospital workers (male, 45.7%; mean age, 35.66±7.79 yr) participated in the monitoring of their sleep-wake patterns for 30 consecutive days. Participants had a mean ESS of 8.14±3.62, ISI of 6.13±3.83, and PSQI of 4.86±2.14. The mean TST was 5.75±0.74 hr (range: 3.42–6.88) during workdays and 5.92±0.92 hr (range: 2.87–8.25) during free days. Chronotype (mid-sleep on freedays corrected for sleep debt accumulated over the work week) was 3.60±1.03 clock hr (range: 1.84–6.69). BPS was negatively correlated with age (rho=-0.27, p=0.022), TST of workdays (rho=-0.53, p<0.001), and TST of free days (rho=-0.43, p<0.001). A higher BPS was associated with larger social jetlag (rho=0.28, p=0.018) and later chronotype (rho=0.41, p<0.001).
Conclusions
In this study, 91.5% of daytime hospital workers suffered from chronic sleep insufficiency (<7 hr during both workdays and free days) although their daytime sleepiness or subjective sleep were not poor. Individuals with a later chronotype had poorer sleep quality and worse sleep procrastination behavior.
서 론
수면은 휴식과 안정을 제공하여 신체적, 정신적 항상성을 유지하는데 필수적이나, 현대인들은 여러가지 이유로 양적으로나 질적으로 좋은 수면을 취하기 어려운 경우가 많다. 수면에 문제가 생기면 집중력이 감소하고 인지 및 정신운동 수행에 부정적 영향을 주어, 사고, 손상 등을 유발하여 생산성을 떨어뜨릴 수 있다[1]. 특히 병원 근로자들은 환자들을 상대해야 하므로 개인의 수면은 단순히 개인적 건강의 문제를 넘어서는 이차적 문제를 초래할 수 있으므로 적절한 수면은 매우 중요하다.
지금까지 병원 근로자들의 수면에 관한 연구들은 대부분 교대근무자에 집중되어 있어서, 주로 교대근무 간호사를 대상으로 한 연구들이 대부분이다[2-5]. 교대근무자들이 상근자들보다 수면장애가 더 많다고 보고되고 있지만[6,7], 병원 근로자들의 56.9%가 7-8시간 정도의 적정 수면을 취하지 못한다는 보고도 있음을 고려하면[8] 행정직을 비롯한 상근자들의 수면에 대해서도 조사해 볼 필요가 있다. 특히 평소 일생생활 하에서 근무일과 휴일의 수면은 차이가 있는지, 수면과 관련된 습관이나 주관적으로 인지하는 수면과 관련된 어려움이 있는지 확인이 가능하다면 수면을 개선할 수 있는 중재나 교육도 적용해 볼 수 있을 것이다.
개인의 수면을 조사하는 방법은 수면다원검사와 같은 객관적이고 표준적인 방법이 있지만, 수면다원검사는 수면호흡장애나 수면과다증이 의심되는 경우에만 보험급여 적용이 되어, 그렇지 않은 경우는 고가의 검사비를 지불해야 한다. 무엇보다, 이는 하룻밤의 검사이므로 일상생활에서의 수면-각성주기를 확인할 수 없는 제한점이 있다. 이에 수면을 중장기적으로 기록할 수 있는 여러 웨어러블 기기들이 개발되었고, 그 중 스마트폰과 연동되는 스마트워치들은 내장된 가속도센서(accelerometers)와 광용적맥파(photoplethysmogram) 센서로 움직임과 혈류 변화를 측정하여 수면-각성상태 및 수면시간, 수면단계, 수면 중 깸 횟수도 제공한다. 스마트워치는 스마트폰과 연동이 되므로 착용기간 동안 사용자가 쉽게 자신의 수면상태를 확인할 수 있고, 기기 충전도 용이하여 장시간 착용하더라도 방전의 위험성이 적어 보다 용이하게 수면을 측정할 수 있는 장점이 있으며, 수면-각성 분류 정확도를 90%까지 보고한 연구도 있다[9]. 갤럭시워치로 측정된 수면지표에 대한 타당도 연구 보고는 아직 없지만, 갤럭시워치도 애플워치와 마찬가지로 가속도센서와 광센서가 내장되어 있어 애플워치 기반 선행연구[9]와 유사한 일치율을 보인다는 가정하에 국내에서 시장점유율이 높은 삼성폰과 연동되는 갤럭시워치에서 얻은 수면자료로 성인들의 수면 실태를 조사해 볼 필요가 있다.
본 연구에서는 대학병원의 상근직 근로자를 대상으로 갤럭시워치를 이용하여 4주간 평상시 측정한 수면-각성주기 및 수면시간을 측정하고, 이들의 주간 상태와 야간 수면의 질을 주관적으로 평가하는 설문지를 시행했다. 본 연구의 가설은, 병원의 상근직 근로자의 수면시간이 짧을수록 수면의 질이 떨어져 주간활동에 지장을 초래할 것으로 세웠다.
방 법
대 상
본 연구의 대상자는 서울소재 단일 상급종합병원에서 일하는 직원을 대상으로 공고문을 통해 자발적으로 참여를 희망한 자를 모집하였다. 선정기준은 1) 연구목적을 이해하고 동의한 만 20세 이상 60세 미만인 자; 2) Galaxy Watch3 (GW3)를 소유하고 상용하는 자로 하였다. 제외 기준은 1) 교대근무자; 2) 불안정하거나 심각한 내과적, 정신과적 질환; 3) 심한 코골이, 기면증, 렘수면 장애가 있는 자이다.
본 연구에서 사용된 연구 기준, 방법 및 평가는 삼성서울병원 기관윤리심의위원회의 심의(승인번호 2021-09-130)를 받고, 기관윤리심의위원회의 관리감독하에 시행되었다.
연구방법 및 척도
대상자 모집 및 자료수집을 위해 연구대상 병원기관 윤리심의위원회(IRB)의 승인(승인번호 2021-09-130)을 얻은 후 연구 목적을 설명하고 자발적 동의를 구한 후 시행하였다. 연구참여에 동의 후 자가보고형 설문지를 작성하였고, 연구에 참여하는 4주동안 매일 취침 전에 GW3를 착용하고 잠자리에 들어가도록 하였고, 기상 후 연동되는 스마트폰에 기록된 수면결과를 캡처해서 카카오톡을 이용해서 보내주도록 하였다.
스마트워치
본 연구에서는 스마트워치 GW3 (Samsung Electronics, Seoul, Korea)를 이용했다. GW3는 비우세 손목에 시계처럼 착용하면 손목에서 감지되는 움직임과 심박수 등의 생체신호를 측정하여 제조사의 알고리즘에 따라 수면-각성 및 수면단계를 자동으로 계산하여 GW3 및 연동되는 스마트폰에 수면결과지표를 제시한다. GW3에서 측정되는 수면지표는 수면 시작 시각(sleep onset, SO), 수면 종료 시각(sleep end, SE), 총 수면시간(total sleep time, TST), 입면 후 각성시간(wakefulness after sleep onset [WASO], %), 얕은 수면(light sleep, %), 깊은 수면(deep sleep, %), 렘수면(rapid eye movement [REM] sleep, %), 및 수면 점수(sleep score)가 있다.
본 연구에서는 총 4주간 매일 수면 결과를 받아서 다시 근무일(workdays, W)과 휴일(freedays, F)로 나누어 각각의 평균 값을 구하였고, 근무일과 휴일간의 수면의 차이를 확인하기 위해 사회적 시차(social jetlag, SJL)와 시간 기반 일주기 유형은 교정된 휴일 중간수면(mid-sleep time on free days corrected for sleep debt accumulated over the work week, MSFsc)을 계산하였다. SJL과 MSFsc는 개인의 일주기유형을 측정하기 위해 사용한 Munich chronotype questionnaire (MCTQ) 도구의 계산방법을 이용하여 산출하였다[10]. 수면기간(sleep duration, SD)은 수면 종료 시각에서 수면 시작 시각을 뺀 값으로 계산하고(SD=SE-SO), 중간수면시간(mid-sleep, MS)은 SO+SD/2로 계산하였고, 생물학적 시계와 사회적 시계 사이의 불일치인 사회적 시차는 휴일의 중간수면(mid-sleep time on freedays, MSF)과 근무일의 중간수면(mid-sleep time on workdays, MSW)의 차이로 계산하였다(SJL=MSF-MSW). MSFsc는 다음과 같은 공식으로 계산하였다.
If SDF (SD on freedays)≤SDw (SD on weekdays), MSFSC=MSF
If SDF>SDw, MSFSC=MSF-(SDF-average weekly SD)/2
설문지
대상자는 다음과 같은 자가보고형 설문지를 작성하였다. 불면증 심각도 정도는 7문항의 한글판 불면증 심각도 지수(insomnia severity index, ISI) [11], 낮시간 동안의 졸림을 평가하는 8문항의 엡워스 주간졸림증 척도(Epworth sleep scale, ESS) [12], 주관적 수면의 질을 평가하는 19문항의 피츠버그 수면의 질 척도(Pittsburgh sleep quality index-Korean, PSQI-K) [13], 9문항의 피로도 척도(fatigue severity scale, FSS) [14], 스트레스에 대한 불면의 취약성을 평가하기 위한 9문항의 스트레스 불면 반응 설문(Ford insomnia response to stress test, FIRST) [15], 그리고 외부적인 요인이 없음에도 계획했던 것보다 잠자리에 늦게 들어가는 행동의 정도를 측정하는 9문항의 취침시간 지연행동 척도(bedtime procrastination scale, BPS) [16]를 작성하였다. ISI는 점수가 높을수록 불면증 심각도가 높으며, ESS 점수가 높을수록 주간 졸림의 정도가 크며, PSQI는 점수가 높을수록 수면의 질이 떨어지고, FSS는 점수가 높을수록 피로가 심하며, FIRST 점수가 높을수록 스트레스와 관련된 불면의 취약성이 큼을, BPS는 점수가 높을수록 취침시간 지연행동이 많음을 의미한다.
자료분석 방법
수집된 자료는 유의수준 0.05로 하여 윈도우용 SPSS 20.0 (IBM Corp., Armonk, NY, USA)을 이용하여 다음과 같이 분석하였다. 대상자의 일반적 특성, 설문 점수 및 수면 패턴은 빈도와 백분율, 평균과 표준편차를 이용하였다. 측정 변수들과 수면 패턴간 상관관계는 Spearman correlation을 이용하여 분석하였다. 또한 대상자의 직군별 일반적 특성, 설문 점수 및 수면 패턴간의 차이는 Kruskal-Wallis test를 이용하여 분석하였다.
결 과
일반적 특성 및 설문 점수
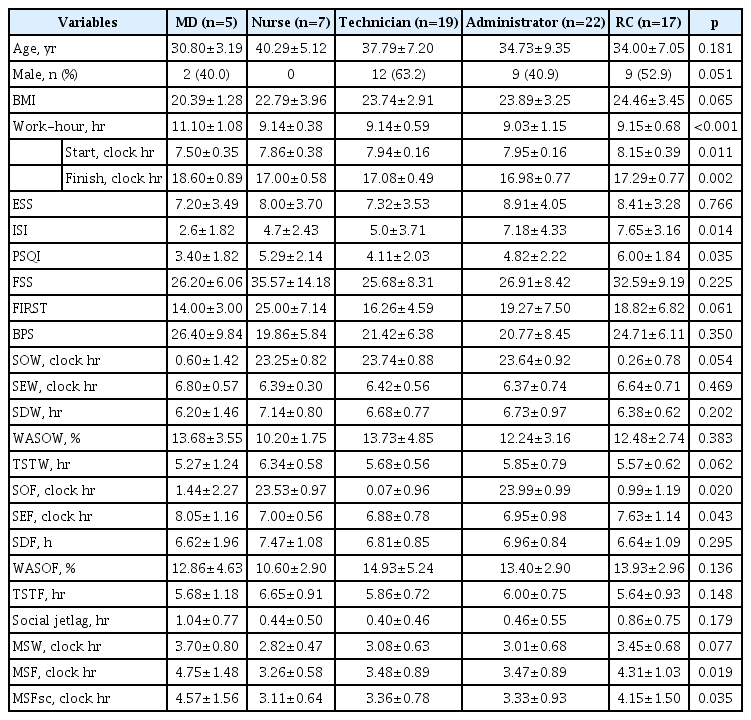
전체 참여 대상자는 70명이었으며, 대상자의 평균 연령은 35.66±7.79세(range: 20-51세)였고, 남성이 45.7%(32명)였고, 57.1%(40명)가 기혼자였다. 근로자의 직군은 행정직이 31.4%로 가장 많았고, 의료기사직이 27.1%, 연구 코디네이터가 24.3%, 간호사가 10.0%, 의사가 7.2% 순이었다. 대상자의 80.0%가 카페인 음료를 마시고, 75.7%가 비흡연자인 것으로 보고하였다. ESS는 8.14±3.62점, ISI는 6.13±3.83점, PSQI는 4.86±2.14점, FSS는 28.47±9.38점, FIRST는 18.54±6.73점이었다(Table 1).
수면의 질과 수면-각성주기
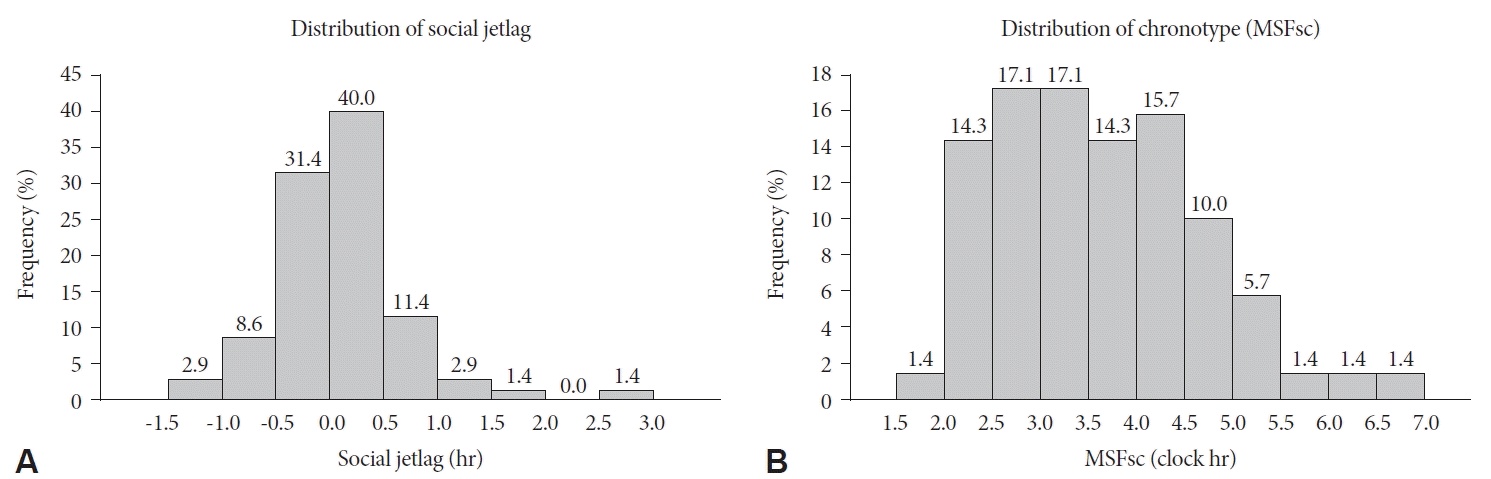
근무일의 평균 수면 시작 시각(SO)은 23.85±0.96시이고, 수면 종료 시각(SE)은 6.48±0.64시였고, 수면 기간은 6.63±0.88시간, WASO는 12.60±3.60%, TST는 5.75±0.74시간으로 모두 7시간 미만의 수면을 취하고 있었다. 휴일의 SO와 SE는 0.31±1.25시와 7.18±1.00시로 근무일보다는 좀 더 뒤로 지연되는 경향을 보였다. 휴일의 TST는 5.92±0.92시간으로, 6시간 이상 7시간 미만인 경우가 45.7%로 가장 많이 분포하였다. REM sleep %와 deep sleep %는 근무일에는 각각 24.52±2.71%, 6.30±3.19%였고, 휴일은 23.97±3.51%, 6.01±3.45였다. 사회적 시차는 평균 0.58±0.62시간이었고, 일주기 유형을 나타내는 MSFsc는 평균 3.60±1.03시였다(Table 2). 사회적 시차는 0-0.5시간이 40%로 가장 많았으며, MSFsc로 조사된 chronotype 분포는 2.5시 이상-3.5시 미만 시간대에 34.2%로 가장 많이 분포하는 것으로 나타났다(Fig. 1).
수면 패턴과 주관적 설문지와의 상관관계
상관분석 결과 나이가 적을수록 ESS, FSS, BPS 점수가 높았으며, 여성이 남성보다 FIRST 점수가 높았다. 근무일의 잠드는 시각이 늦을수록 PSQI와 BPS 점수가 높았고, 휴일의 잠드는 시각이 늦을수록 나이가 적고, ISI, PSQI, BPS 점수가 높았다. 근무일의 TST가 낮을수록 PSQI와 BPS 점수가 높았으며, 휴일의 TST가 낮을수록 ISI, PSQI, BPS 점수가 높았다. 수면 단계 중 근무일과 휴일의 REM sleep %와 BPS 점수가 역상관관계를 보였고, light sleep이나 deep sleep %와는 유의한 상관관계를 보이지 않았다. 사회적 시차가 클수록 FSS와 BPS 점수가 높았다. Chronotype이 지연될수록 나이가 적고, PSQI와 BPS 점수가 높은 것으로 조사되었다(Table 3).
직군별 일반적 특성, 설문 점수 및 수면 패턴 비교
일반적 특성 중 근무시간(식사시간 포함)이 의사직이 11.10시간으로 가장 길고, 행정직이 9.03시간으로 가장 짧아 직군간 유의한 차이를 보였다(p<0.001). 설문 점수는 ISI와 PSQI 점수가 유의한 차이를 보였는데, ISI는 행정직과 연구직이 높은 점수를 보였고(p=0.014), PSQI는 연구직이 6.00점으로 가장 높고, 간호직이 5.29점으로 두번째로 높은 점수를 보였다(p=0.035). 수면 패턴은 근무일의 수면은 직군간 차이를 보이지 않았고, 휴일의 SO, SE, MSF가 유의한 차이를 보였고, MSFsc도 유의한 차이를 보여 의사직이 4.57시로 가장 지연되는 것으로 조사되었다(p=0.035) (Table 4).
고 찰
본 연구는 상근직 병원 근로자들을 대상으로 웨어러블 디바이스(GW3)를 통해 4주간 일상생활을 유지하면서 측정된 수면 자료와 수면관련 설문지간의 상관관계를 확인하였다. 애플워치와 수면다원검사 간의 수면을 비교한 다른 연구에서 수면-각성 분류 정확도는 90%로 높다는 선행연구[9]에 기반하여 건강한 주간 상근직 직장인의 일상생활에서의 수면 패턴을 확인하고자 했다.
본 연구대상자인 상근 보건직 근로자들의 잠드는 시각은 근무일의 경우 평균 23.85시, 휴일에는 0.31시였고, TST는 근무일에는 평균 5.75시간으로 모든 대상자의 수면시간이 7시간 미만이었고, 휴일에도 평균 5.92시간이었다. 고로, 주중-주말을 합한 평균 수면시간이 7시간 미만인 경우는 91.5%인 것으로 나타났다. 인구통계조사인 국민건강영양조사 제 7기 수면 실태조사에 따르면 19세 이상 성인의 하루 평균 수면시간은 주중은 7.0시간, 주말은 7.7시간으로 보고된 것[17]과 비교하면 본 상근 병원 보건직근로자의 수면시간이 1시간 이상 적은 것이다. 근무일과 휴일의 TST가 적을수록 주관적 수면의 질이 떨어지고, 취침시간 지연행동 관련 점수도 더 높았다. 취침시간 지연행동(BPS) 점수가 높을 수록, 나이는 젊고, 근무일과 휴일의 수면시작시각이 늦었으며, 수면 중 REM sleep %가 낮고, TST가 짧으며, 사회적 시차가 컸고, 일주기 유형이 지연성인 것으로 나타났다. 취침시간 지연행동 점수가 높은 사람들은, 스마트폰 시청과 같은 취침 전 전자기기 사용시간이 더 많은 것을 고려하면[18] 취침시간 지연행동으로 인한 취침 전 빛 노출 증가가 잠드는 시각을 더 늦추고 수면의 질을 더 떨어뜨릴 것으로 예상할 수 있다. 또한 스마트폰 중독은 취침시간 지연행동을 증가시킬뿐만 아니라 우울과 불안과 같은 부정적 감정을 유발할거나 악화시킬 수 있다[19]. 따라서 본 피험자들에게 수면건강뿐만 아니라, 정신건강의 향상을 위하여 취침시간 지연행동을 줄이는 적극적인 중재 개입이 필요하겠다.
본 피험자들의 사회적 시차는 평균 1시간 미만으로(범위 -0.69 - 3.22시간) 97.2%가 2시간 미만인 것으로 관찰되었다. 이는 유럽에서 시행한 대규모 인구조사에서 상근자의 사회적 시차는 1시간 이하가 38.8%, 1-2시간이 29.1%였으며[20] 본 피험자들의 사회적 시차는 더 작았다. 사회적 시차는 개인의 생체시계(biological clock)와 사회적 시계(social clock)간의 만성적인 불일치 정도로 일주기리듬의 어긋남(circadian misalignment)인데[21], 본 연구 대상자의 일주기리듬불일치는 예상보다는 크지 않았다. 주중 수면이 부족한 경우 수면부족(sleep debt)을 보충하기 위해 휴일에 잠을 보충하느라 사회적 시차가 발생하며[22], 이러한 회복 수면(catch-up sleep)이 건강에 긍정적인 영향을 준다는 연구도 있지만[23], 오히려 일주기를 더 지연시키거나 월요병을 유발할 수 있다[20]. 본 피험자들이 근무일에도 7시간 미만으로 수면부족이 예상되므로 휴일에 부족한 수면을 보상하기 위한 회복 수면이 좀 더 필요할 것으로 생각되나 휴일에도 수면시간이 그다지 증가하지 않아, 만성적인 수면부족일 가능성이 있다. 다만, 휴일 낮 시간 동안의 수면 여부를 조사하지 않아서 해석에 제한점이 있을 수 있다. 병원근로자의 수면에 대한 연구들이 대부분 교대근무 간호사에 집중되어 있어 상근근로자의 연구를 직접 비교하기는 어려우나, 2004년 교대간호사와 상근근로자를 포함한 병원 근로자들의 56.9%가 일 7-8시간의 충분한 수면을 취하지 못한다고 보고한 조사를 고려한다면[8], 병원 근로자의 수면시간은 과거에 비해 현저하게 줄어든 것을 알 수 있다. 특히 보건직 근로자의 수면부족은 의료기간 내 안전사고 위험을 높여서 환자들의 안전도 위협할 수 있는 중대한 문제이다[1]. 다만, 본 연구에 응한 피험자들은 주간졸음(ESS)이나 야간 불면증(ISI)을 거의 호소하지 않고 주관적인 수면의 질(PSQI)도 그리 나쁘지 않게 평가했다. 짧은 수면시간임에도 불구하고 주간기능의 장애를 경험하지 않는 것으로 보고하였는데, 이는 대상자의 평균 연령이 35.6세로 젊고, 사회적 시차가 없기 때문이 아닌가 추정되나 본 연구 대상자 수가 적어 일반화하기에는 제한이 있다. 하지만, 향후 지속적인 수면부족으로 인한 폐해는 발생할 수 있으므로, 근로자의 수면 개선을 위한 수면 방해 요인을 파악하고 이를 해결하기 위한 적극적 노력이 필요하겠다.
본 연구 대상자의 나이가 적을수록 사회적 시차가 크고 일주기유형도 늦어지는 것으로 나타났다. 이는 주관적 설문지인 MCTQ로 일주기유형을 조사한 미국의 대규모 인구조사 연구에서 10세부터 20세까지는 나이가 많아질수록 일주기유형이 지연되다가 20세 이후부터는 점차 일주기유형이 앞으로 당겨진다는 연구와 유사한 결과를 보였다[24]. 또한 본 연구에서 저녁형 일주기유형일수록 주관적 수면의 질이 낮았는데, 이는 저녁형이 수면의 질이 낮고 우울감이 높다는 선행연구와 유사한 결과이다[25]. 본 연구대상자 중 일주기유형(=MSFsc)이 4시 이후인 경우가 전체 대상자 중 35.6%였는데, 아침 출근 시간을 고려하면 하루 6시간 수면을 취한다고 하더라도 충분한 수면을 취하기 어려운 시간이다. 따라서 적절한 수면을 보장하기 위해서는 일주기유형을 전진시키기 위한 노력이 필요한데, 이를 위해 기상 후 광치료나 운동도 추천된다[26,27]. 무엇보다 수면의 중요성을 깨닫고 일찍 취침을 하게 하는 교육이 필요할 것으로 보인다.
한편 의사직과 간호직 대상자가 매우 적어 해석에 제한점은 있으나, 직군별 일반적 특성 및 수면 패턴을 비교한 결과, 의사직의 근무시간이 다른 직군보다 2시간 정도 더 길었고, 근무일의 수면 패턴은 차이가 없으나 휴일의 수면시간대가 가장 뒤로 지연되는 성향을 보였다. 그럼에도 주관적인 수면 관련 설문 점수는 다른 직군에 비해 차이가 없거나 오히려 양호한 성향을 보여 수면시간이 수면의 질이나 수면 불편감을 설명하지는 않는 것으로 보였다. 의사, 간호사 및 행정직을 포함한 이란대학병원 직원 925명을 대상으로 PSQI로 수면의 질을 조사한 연구에서 직군별 수면의 질은 차이가 없었고, 나이가 많을수록, 주관적 건강상태를 나쁘게 평가할수록 수면의 질이 떨어진다고 보고하였다[28]. 이러한 선행연구를 고려한다면 비록 통계적 차이는 없었지만 의사직이 휴일의 수면 시간대가 가장 뒤로 지연되어 사회적 시차가 크고, BPS 점수가 더 높았다. 이러한 경향성에도 불구하고 의사직이 수면의 질이 더 좋다고 보고한 것은 아마도 나이가 적어서 신체적 회복력이 좋아 수면의 질을 좋게 평가했을 가능성이 있다. 향후 직군별 대상자 수를 충분히 확보하여 직군간의 비교를 해 볼 필요가 있겠다.
이상을 종합해서 볼 때, 본 연구대상인 대학병원 상근자들의 수면시간은 일반인에 비해 다소 짧고, 사회적 시차는 크지 않으나 일주기유형은 지연된 양상을 보이는 경우가 많았다. 병원 근로자의 수면부족은 단순히 개인의 건강에 미치는 영향 외에도 집중력을 떨어뜨려 병원내 사고 위험성 증가에도 영향을 줄 수 있으므로, 주관적 수면의 질을 개선하고, 수면시간을 증가시키기 위해서는 취침시간 지연행동을 줄이는 적극적인 중재가 필요하겠다. 또한 직종에 따라서 수면 패턴, 수면부족 정도가 차이가 있을 수 있으므로 직종간 수면 패턴을 비교하는 연구도 필요하다.
본 연구 결과의 제한점은, 야간 시간대의 수면만 평가하였기에 낮잠이 가능한 휴일의 수면시간이 과소 평가되었을 가능성이 있다는 것이다. 이러한 제한점에도 불구하고, 웨어러블 디바이스인 스마트워치를 이용해서 평소 일상생활을 유지한 채 4주 이상의 수면을 측정해서 병원에 근무하는 상근 보건직 근로자의 수면패턴을 파악했다는 점에서 연구의 의의가 있다.
Notes
The authors have no potential conflicts of interest to disclose.
Author Contributions
Conceptualization: Su Jung Choi, Eun Yeon Joo. Data curation: Hyunjin Jo, Dongyeop Kim. Formal analysis: Su Jung Choi, Eun Yeon Joo. Investigation: Su Jung Choi, Hyunjin Jo. Methodology: Su Jung Choi, Dongyeop Kim. Supervision: Eun Yeon Joo. Visualization: Su Jung Choi. Writing—original draft: Su Jung Choi. Writing—review & editing: all authors.
Funding Statement
This research was supported by Samsung Medical Center Grant (OTC1190671).