한국 소아의 중등도 및 중증 폐쇄수면무호흡증후군 진단에서 McGill 야간 산소포화도 점수의 유용성
The Utility of the McGill Overnight Oximetry Score for the Moderate to Severe Obstructive Sleep Apnea Syndrome in Korean Children
Article information
Trans Abstract
Objectives:
We conducted this study to evaluate the utility of the McGill oximetry score (MOS) to rule out moderate to severe obstructive sleep apnea syndrome (OSAS) in Korean children.
Methods:
We performed a cross-sectional study by using medical and polysomnography (PSG) records from our sleep disorder center. We assessed 58 PSG records conducted from September 2011 to December 2015. MOS was calculated from the overnight oximetry tests performed as part of PSG. We also investigated age, gender, height zscore, weight z-score, body mass index z-score, obesity, underweight, and pediatric daytime sleepiness scale.
Results:
MOS revealed inconclusive (score 1) in 50 (68.2%), and abnormal (2–4) in 8 (13.8%) of PSG results. And moderate to severe OSAS were diagnosed in 20 (34.5%) records according to the apnea-hyponea index (≥5). In a multivariate logistic regression analysis, age [adjust odds ratio (OR) 0.8; p-value=0.013] and abnormal MOS (adjust OR 39.5; p-value=0.007) showed statistical significance between normal/mild OSAS group and moderate/severe OSAS group. MOS had a positive predictive value of 88%, a negative predictive value of 74%, a sensitivity of 35% and a specificity of 97% for detecting moderate/severe OSAS.
Conclusions:
In our small group study, MOS cannot exclude moderate to severe OSAS. Further prospective studies are needed.
서 론
소아 폐쇄수면무호흡증후군(obstructive sleep apnea syndrome, OSAS)은 심혈관계 및 성장과 발달에 여러 이상을 초래할 수 있으며, OSAS의 적절한 진단 및 치료는 이러한 이상들을 호전시킬 수 있다[1]. 소아 OSAS 진단의 표준 검사는 성인에서와 마찬가지로 수면다원검사이다. 하지만 수면다원검사는 많은 비용이 들고 검사와 판독에 숙련된 인력이 필요하며 한정된 센터에서만 이용이 가능하다는 제한점을 가지고 있다[1,2]. 이러한 배경에서 그동안 소아 OSAS의 선별 검사에 대해 많은 논의 및 연구가 있어 왔다. 캐나다에서는 1에서 4까지의 척도를 가지는 McGill 산소포화도 점수(McGill oximetry score, MOS)를 개발하여 OSAS가 의심되는 소아를 대상으로 사용하고 있다[2-6]. MOS가 1 (normal/inconclusive)인 경우 좀더 광범위한 검사를 시행하고 있으며, MOS가 2 (경증 OSAS)인 경우 예약을 통한 편도아데노이드절제술(elective adenotonsillectomy)을, MOS가 3 (중등도 OSAS)인 경우는 2주 이내의 편도아데노이드절제술을, MOS가 4(중증 OSAS)인 경우는 응급 편도아데노이드절제술을 시행하고 있다고 한다[3]. 또한 수술 전후 관리에도 MOS를 적용하여 3세 미만의 소아가 MOS 4인 경우 소아 중환자실이나 회복실(post-anesthesia care unit)에서 야간 집중 감시를 시행하고 있다고 한다[2]. 아직까지 국내에서는 소아 OSAS에서 야간 산소포화도 점수의 진단적 가치에 대한 연구가 없었다. 이에 저자들은 한국 소아를 대상으로 MOS가 중등도 및 중증 OSAS 진단의 선별검사로서 유용성을 갖는지 알아보기 위하여 본 연구를 수행하였다.
방 법
대 상
2011년 9월부터 2015년 12월까지 본원 수면장애센터에서 수면다원검사를 받은 환자 중 15세 미만의 소아청소년을 대상으로 하였다. 본 연구는 순천향대학교 천안병원 임상시험심사위원회의 승인을 받았다.
인구통계학적 특성
환자들의 의무기록을 토대로 수면다원검사 당시의 연령, 키 및 체중을 후향적으로 조사하고, 신장과 체중을 이용하여 체질량지수(body mass index, BMI)를 구하였다. 2007 한국소아청소년 성장도표의 LMS법을 이용하여 각각의 성별과 연령에 따른 표준화점수(z-score)를 구하였으며, BMI가 성장곡선에서 95퍼센타일 이상인 경우 비만(obesity)군, 5퍼센타일 이하인 경우 저성장(underweight)군으로 분류하였다[7].
수면다원검사 및 무호흡-저호흡 지수(apnea-hypopnea index)
수면다원검사는 표준뇌파(C3-A2, C4-A1, F3-A2, F4-A1, O1-A2, O2-A1), 안전도(ROC-A1, LOC-A2), 근전도(electromyography), 심전도, 산소포화도(pulse oximetry), 그리고 코골이 측정을 위한 목 마이크 등을 사용하여 시행하였다. 근전도는 턱밑근(submental muscle)과 양측 앞정강근(tibialis anterior muscle)에서 기록하였다. 호흡량 측정을 위해서는 입코열전대(oronasal thermistor)와 코압력변환기(nasal pressure transducer)를, 호흡노력을 측정하기 위해서는 흉곽과 복부에 교류저항 체적 변동기록법(plethysmography)을 사용하였다. 수면단계 및 그와 연관된 사건은 미국수면학회의 규정집에 근거해서 판독하였다[8]. 무호흡은 호흡량 진폭이 90% 이상 감소를 보이면서 기준 호흡수의 2개 이상 지속되는 것으로 정의하였다. 저호흡은 호흡량 진폭이 30% 이상 감소가 기준 호흡수의 2개 이상 지속되면서 뇌파에서 미세 각성 또는 산소포화도가 3% 이상 감소되는 것으로 정의하였다. 무호흡-저호흡 지수(apnea-hyponea index, AHI)는 시간당 무호흡 및 저호흡이 나타나는 빈도수로 정의하였다.
정상은 AHI<1로 정의하였으며, 경증 OSAS는 1≤AHI<5로 정의하였다. 통계분석시에는 이들을 정상 및 경증 OSAS군(AHI<5군)으로 분류하였다. 중등도 OSAS는 5≤AHI<10, 중증 OSAS는 AHI≥10으로 정의하고, 이들은 중등도 및 중증 OSAS군(AHI≥5군)으로 분류하였다.
소아청소년 주간 졸림 척도(pediatric daytime sleepiness scale, PDSS)
주간 졸림 정도를 알아보기 위해 수면다원검사시 시행한 pediatric daytime sleepiness scale(PDSS) 점수를 조사하였다. 본 수면센터에서 번역한 PDSS의 8가지 문항에 대해 ‘항상 그렇다, 대체로 그렇다, 종종 그렇다, 대체로 아니다, 확실히 아니다’ 중 하나를 고르게 하여 점수를 합산하고 0~32점 사이의 총점을 구하였다[9]. 국내 연구에서 연령에 따른 PDSS 점수의 차이에 대한 보고가 있었지만[10], 일부 학령기 연령 외에는 표준화 자료가 없어 본 연구에는 PDSS 원점수를 그대로 분석에 사용하였다.
McGill 산소포화도 점수(McGill oximetry score, MOS)
MOS는 수면다원검사에서 측정된 산소포화도 정보를 바탕으로 다음과 같은 기준으로 정하였다[3,4].
1) 탈포화(desaturation)는 산소포화도 기준치(baseline)에서 3% 이상의 감소를 보이는 경우로 정의하였다.
2) 탈포화 군집(cluster of desaturations)은 10~30분 동안 5회 이상의 탈포화가 나타나는 경우로 정의하였다.
3) 양성 산소포화도 추이 그래프(positive oximetry trend graph, MOS>1)는 3회 이상의 탈포화 군집이 나타나고 이 중 3회 이상이 적어도 산소포화도 90% 미만인 경우로 정의하였다. MOS>1군에는 다음 세 가지의 MOS 점수가 포함된다.
3-1) 경증 OSA(mild OSA, MOS=2)는 3회 이상의 탈포화 군집 중 90% 미만인 경우가 적어도 3회 이상이고, 3회 이하가 85% 미만인 경우로 정의하였다.
3-2) 중등도 OSA(moderate OSA, MOS=3)는 3회 이상의 탈포화 군집 중 85% 미만인 경우가 적어도 3회를 초과하고, 3회 이하가 80% 미만인 경우로 정의하였다.
3-3) 중증 OSA(severe OSA, MOS=4)는 3회 이상의 탈포화 군집 중 80% 미만인 경우가 적어도 3회를 초과하는 경우로 정의하였다.
4) 음성/비결정적 산소포화도 추이 그래프(negative/inconclusive oximetry trend graph, MOS=1)는 탈포화 군집이 3회 미만이거나 90% 미만인 탈포화 군집이 없는 경우로 정의하였다.
통계분석
MOS>1군과 MOS=1군의 신장, 체중과 BMI, 그리고 각각의 z-score, PDSS 점수, 비만군, 저성장군 해당 여부의 통계적 차이를 분석하였다. 연속형 변수들은 일표본 Kolmogorov-Smirnov 검정을 사용하여 정규분포 여부를 분석하여 정규분포를 따르는 경우는 대표값을 평균(표준편차, SD)으로 표시하고 정규분포를 따르지 않는 경우는 대표값을 중위수[최소값, 최대값]로 표시하였다. 정규분포를 따르는 연속형 변수들의 분석에는 독립 t-검정을 사용하였으며, 범주형 자료들의 분석에는 Fisher의 정확한 검정을 사용하였다.
중등도 및 중증 OSAS 예측에 영향을 주는 요인을 분석하고자 신장, 체중 및 BMI의 z-score와 성별, 연령, PDSS 및 MOS>1군 해당 여부를 독립변수로 하고 AHI≥5군 해당 여부를 종속 변수로 하여 단변량 로지스틱 회귀분석(univariate logistic regression analysis)을 실시하였다. 변수들 간의 상호작용을 보정하기 위하여, 단변량 로지스틱 회귀분석에서 유의한 결과를 보인 독립변수들을 선택하여 다변량 로지스틱 회귀분석(multivariate logistic regression analysis)을 시행하였다. 다변량 로지스틱 모델의 적합도는 Hosmer와 Lemeshow 검정을 통하여 검증하였다. 또한 AHI<5/AHI≥5군과 MOS>1/MOS=1군의 교차 테이블을 이용하여 중등도 및 중증 OSAS의 진단에서 MOS의 양성예측도, 음성예측도, 민감도 및 특이도를 구하였다.
통계분석에는 SPSS 20.0(IBM Co., Armonk, NY, USA)을 이용하였으며 p-value가 0.05 미만인 경우 통계적으로 유의하다고 판정하였다.
결 과
인구통계학적 특성
총 58명의 대상군 중 남자가 36명(62.1%), 여자가 22명(37.9%)이었다. 평균 연령은 8.1세(SD 3.9)였다. 평균 신장은 125.1 cm(SD 25.8)였으며 z-score의 평균은 -0.0(SD 1.4)이었다. 체중의 중위수는 31.0 kg[7.3, 68.0]이었으며 z-score의 평균은 0.1(SD 1.2)이었다. 평균 BMI는 18.1 kg/m2 (SD 3.3)였다. 2세 이상 55명에서 구한 BMI의 z-score는 평균 0.3(SD1.0)이었으며, 이 중 저성장군과 비만군은 각각 3명(5.5%)과 1명(1.8%)이었다.
무호흡-저호흡지수(apnea-hyponea index, AHI)
AHI의 중위수는 2.4[0.1, 95.3]였으며, 정상군이 9명(15.5%), 경증 OSAS군은 29명(50.0%), 중등도 OSAS군은 10명(17.2%), 중증 OSAS군은 10명(17.2%)이었다. 이들을 AHI<5군과 AHI≥5군으로 나누었을 때 각각 38명(65.5%)과 20명(34.5%)이었다.
소아청소년 주간 졸림 척도(pediatric daytime sleepiness scale, PDSS)
대상군 중 51명에서 PDSS 검사를 시행하였으며 점수는 평균 12.2 (SD 6.3)였다. PDSS와 연령과의 상관관계를 보기 위해 이변량 상관분석을 시행하였으며 통계학적으로 유의한 상관관계를 보이지 않았다(p=0.246, r2=0.03)
McGill 산소포화도 점수(McGill oxymetry score,MOS)
MOS의 중위수는 1.1\0, 4]이었다. MOH=1군과 MOS>1군은 각각 50명(86.2%), 8명(13.8%)이었다.
MOS군에 따른 변수 간 상관관계
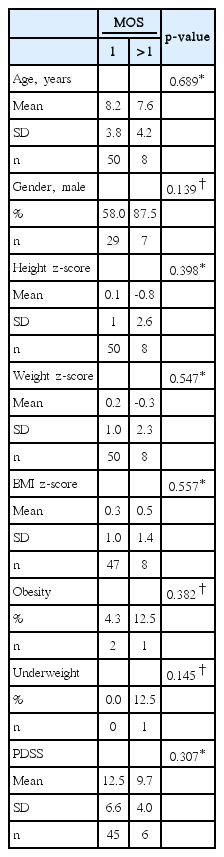
대상군을 MOS=1군과 MOS>1군으로 나누어 신장, 체중과 BMI의 z-score, PDSS, 비만군 및 저성장군 해당 여부의 통계적 차이를 분석하였다. 두 군 간에 모든 변수들은 통계적으로 유의한 차이를 보이지 않았다(Table 1).
중등도 및 중증 OSAS 발생에 영향을 미치는 요인 분석
AHI≥5군을 종속변수로 두고 시행한 단변량 로지스틱 회귀분석 결과 연령, 신장의 z-score, MOS>1군 해당 여부는 통계적으로 유의한 관련성을 나타냈다(Table 2). 성별, 체중 및 BMI의 z-score와 PDSS는 유의한 관련성을 보이지 않았다. 단변량 로지스틱 회귀분석에서 유의한 결과를 보인 연령, 신장의 연령별 표준점수, MOS>1군 해당 여부를 독립 변수로 하여 다변량 로지스틱 회귀분석을 시행한 결과 연령과 MOS>1군 해당 여부만이 통계적으로 유의한 관련성을 보였다. 다변량 로지스틱 회귀분석의 모형은 Hosmer와 Lemeshow 검정 결과 적절한 통계적합도를 보여주었다(χ2=4.48, 자유도 8, p=0.82).
고 찰
소아 폐쇄수면무호흡증후군(OSAS)의 유병률은 1~5%로 일차의료 현장에서도 비교적 흔하게 접할 수 있는 질환이다[1,11]. 소아 OSAS의 합병증은 인지 결핍, 행동 이상, 주간 졸림, 심혈관계 이상, 성장 지연 등 광범위한 영역에서 나타날 수 있으며, 이러한 이상들은 OSAS의 적절한 치료시 호전을 보일 수 있다[1]. 그러므로 소아 OSAS의 빠른 진단과 치료는 성인기 합병증을 예방하기 위한 중요한 수단이라고 할 수 있다[11].
병력 및 진찰에 의한 소아 OSAS의 진단은 각각 65%와 46%의 양성예측도를 보이는 것으로 보고되어 있다[1]. 또한 설문지 단독으로도 소아 OSAS의 진단에 유용하지 않은 것으로 보고되어 있다[12,13]. 그러므로 소아 OSAS의 진단에는 객관적인 검사가 요구된다. 소아 OSAS의 진단에 있어서 호흡과 수면 양상에 대한 가장 객관적이고 정량적인 평가가 가능한 수단은 검사실에서 이루어지는 야간 수면다원검사(polysomnography, PSG)이다[1,11]. 하지만 PSG는 많은 시간 및 경제적인 부담이 되며, 숙련된 인력이 갖추어진 일부 시설에서만 가능하다는 문제가 있다[14]. 이에 대한 대안으로 그동안 야간 산소포화도검사, 비디오 녹화, 주간 PSG 및 이동식 PSG (ambulatory PSG) 등에 대한 연구가 있었다[1]. 모두 결과가 양성일 경우에는 진단에 도움이 되지만, 음성일 경우 진단적 가치가 나쁘다는 한계점을 가지고 있었으며, OSAS 중증도의 구분에는 도움이 되지 못한다는 단점을 가지고 있었다[1].
주간 졸림은 소아 OSAS의 합병증 중 하나이다[1,11,15]. PSG와 수면잠복기반복검사(multiple sleep latency test)를 이용한 연구들에서 AHI와 수면잠복기의 연관성이 보고되었다[16,17]. PDSS는 소아청소년의 주간 졸림을 측정하기 위해 만들어진 설문검사로 미국, 아르헨티나, 대만 및 우리나라에서 청소년의 주간 졸림 검사의 유용성에 대한 보고들이 있었다[9,10,18,19]. 본 연구에서는 PDSS가 소아 OSAS 진단의 선별검사 도구로 유용성을 보이지 않았다. 이는 PDSS 및 소아수면설문지-졸림 부척도(Pediatric Sleep Questionnaire-Sleepiness Subscale)를 사용한 기존 연구들과 비슷한 결과이다[16,18]. 국내에서는 학령기 소아청소년을 대상으로 각기 자체 번역한 PDSS를 측정한 두 연구가 있었으며, 한 연구에서는 학년에 따라 PDSS값이 통계적으로 유의한 차이를 보이는 것으로 나타났으며, 나머지 연구에서는 유의한 차이를 보이지 않는 것으로 나타났다[10,20]. 본 연구에서는 PDSS값이 연령과 통계적으로 유의한 관련성을 보이지 않는 것으로 나타났다. 이러한 결과는 기존 연구들과 달리 대상군의 연령이 주로 학령 전기 및 초등학교 저학년에 분포하고 있는 본 연구의 특성과도 관련이 있을 것으로 생각된다. 또한 이 연령대의 수면 부족 증상은 주간 졸림보다는 주의력 결핍 및 과행동으로 나타난다는 보고들을 생각했을 때 학령 전기 및 초등학교 저학년에서 OSAS의 행동적 문제들을 살펴보기 위해서는 주간 졸림에 대한 척도와 함께 주의집중에 대한 척도를 같이 사용해야 함을 고려해야 한다[1,11].
야간 산소포화도 점수를 이용한 소아 OSAS 진단의 유용성에 대한 연구는 아직 많지 않다. 특히 본 연구와 같이 PSG 결과와 야간 산소포화도 점수를 비교한 연구는 더욱 그 수가 많지 않다[1]. Brouillette 등은 MOS와 PSG 결과를 비교한 연구에서 MOS 결과가 양성인 경우 소아 OSAS에 진단적인 가치를 가짐을 보여주었지만, 동시에 MOS 결과가 음성인 경우 결국 야간 PSG가 필요하다는 한계를 보여주었다[3]. 또한 이들의 연구에서는 대상군 349명 중 260명에서 아직은 해석에 신중을 기하는 이동식 PSG 기록을 통해 AHI 및 MOS를 구하였으며[1], 통계분석시 성별이나 BMI 같은 위험인자에 대한 고려가 이루어지지 않았다 [3]. 본 연구에서는 전체 대상군 모두 검사실 PSG를 바탕으로 AHI 및 MOS를 구하였으며, 통계분석시 성별과 BMI 같은 인자들의 영향을 다변량 로지스틱 회귀분석을 통해 최소화하고자 하였다. 최근 Van Eyck 등은 과체중 및 비만 소아를 대상으로 한 연구에서 MOS가 OSAS(AHI≥2)의 진단에 58%의 민감도와 88%의 특이도를 가지며, 양성예측도와 음성예측도는 각각 69%와 81%였다고 보고하였다[21]. 과체중 및 비만 소아라는 대상군의 특성이 민감도를 비롯한 연구 결과에 영향을 주었을 가능성에 대해 Van Eyck 등도 같은 논문에서 언급을 하였다[21]. 본 연구에서는 중등도 및 중증 OSAS에 대한 비만의 영향을 평가하기 위해 BMI z-score 및 비만군 해당 여부를 분석에 포함하였으나 유의한 차이를 보이지 않았다. 이는 본 연구의 대상군에 상대적으로 비만한 소아가 적게 포함되어서 나타나는 표본의 편중(selection bias)효과 때문일 가능성이 있다. 또한 Van Eyck 등의 연구에서 OSAS군과 정상군 사이에서 BMI z-score와 허리둘레는 유의한 차이를 보이지 않았지만 허리와 엉덩이 비율(waist-to-hip ratio)은 유의한 차이를 보인 사실을 생각하면[21], BMI z-score가 비만의 정도를 정확히 반영하지 못한 결과일 가능성도 있다.
MOS와는 다른 야간 산소포화도 척도의 진단적 가치에 대한 연구들도 있었다. Kirk 등은 58명의 소아를 대상으로 자체적인 자동화된 산소포화도 분석 알고리즘을 이용해서 검사실 PSG와 검사실 이동 산소포화도 검사를 비교한 연구를 시행하였다[6]. 이 연구에서는 이동 산소포화도 검사를 바탕으로 한 탈포화 지수와 PSG에 의한 AHI가 일치하지 않았으며, 이동 산소포화도 검사는 중등도 OSAS(AHI>5) 확인에 67%의 민감도와 60%의 특이도를 보여주었다[6]. Velasco Su´arez 등은 자체 개발한 야간 산소포화도 척도(두 개 이상의 탈포화 중 한 개 이상이 90% 미만인 경우 양성으로 처리)를 PSG와 비교한 연구에서, 이 척도가 OSAS(AHI≥1)의 진단에 86.6%의 민감도와 98.9%의 특이도를 보인다고 보고하였다[22]. 하지만 같은 기준의 야간 산소포화도 척도를 적용한 Van Eyck 등의 연구에서는 69%와 66%의 민감도 및 특이도를 보였다[21]. 관련된 연구들의 수가 많지는 않지만, 다른 야간 산소포화도 척도들에 비해서는 MOS가 비교적 우수한 진단적 가치를 보인다고 생각된다. 하지만 소아 OSAS의 진단에 있어서 MOS의 단독 사용은 한계를 가진다.
아데노이드편도절제술의 예후 예측 및 수술 시기 결정에 대한 MOS의 가치에 대한 연구들도 있었다. Nixon 등은 전향적인 연구에서 주로 가정에서 이루어진 야간 산소포화도 검사의 MOS가 PSG의 AHI 및 아데노이드편도절제술 후 합병증과 통계적으로 유의한 연관성을 가진다고 보고하였다[4]. 하지만 주요 수술 후 호흡기 합병증(major post-operative respiratory compromise)의 예측에 MOS가 13%의 양성예측도만을 가지며, 223명의 소아 중 80%가 정상 혹은 결정적이지 못하거나 기술적으로 충족되지 못한 산소포화도 결과를 보여 결국 재검사나 PSG를 받았다는 문제점을 보여주었다[4]. 최근 아데노이드편도절제술을 시행한 소아를 대상으로 한 후향적 연구들에서는 수술 전 MOS가 정상 혹은 비결정적인 군(MOS=1)이 기존 보고나 MOS 양성군(MOS>1)과 비교하여 낮은 재입원율 및 수술 후 합병증을 보인다는 보고가 있다[2,5].
기존의 해외 연구들과 같이 한국 소아들을 대상으로 한 본 연구에서도 MOS는 높은 양성예측도를 보여 결과가 양성인 경우 OSAS의 진단에 도움이 될 수 있는 것으로 나타났다. 하지만 낮은 민감도를 보여 MOS가 정상 혹은 비결정적인 경우 단독으로는 소아 환자에서 OSAS의 배제에 유용성이 없을 것으로 예상된다. 추후 MOS에서 위음성을 보인 소아 OSAS 환자들을 감별 진단할 수 있는 보조적인 방법에 대한 연구가 이루어진다면, 효과적인 선별 검사로 이용이 가능할 것으로 보인다. 본 연구는 소규모 그룹을 이용한 후향적 단면연구로서 한계를 가지고 있다. 특히 폐쇄수면무호흡증 환자만이 아닌 다양한 수면장애 환자군을 대상으로 한 만큼 기존 연구들에 비해 결과의 해석에 표본의 편중 효과에 대한 충분한 고려가 필요하다[5,21]. 이후 연령, 성별, 비만 또는 발달지연이나 아데노이드 비대와 같은 기저 질환 등의 변수에 대한 층화 분석을 염두에 두고 설계를 한 전향적 연구를 통해 특정 집단에서 MOS를 비롯한 야간 산소포화도 점수가 선별검사로서 유용성을 가지는지에 대해서도 연구가 필요할 것으로 생각한다.