AbstractObjectivesClinicians often depend on the results of the the multiple sleep latency test (MSLT) for diagnosing narcolepsy, but the diagnosis can be confusing when there is a co-existence of obstructive sleep apnea (OSA). This study is aimed to address the diagnostic tendency and the strategies of treatment for narcolepsy and other hypersomnia in the grey zone.
MethodsWe performed a web-based survey of Korean neurologists who were interested in narcolepsy and had experience with sleep studies.
서 론주간졸림(daytime sleepiness)이란 하루 중 깨어있는 시간 동안 깨어 있기 힘들고 참을 수 없는 졸림을 느끼거나 의도치 않게 잠에 빠지는 것을 일컫고, 과다졸림(hypersomnolence)은 증상으로서 지나친 졸림을 표현하는 용어이며, 과다수면증(hypersomnia)은 기면병이나 특발수면과다증과 같은 특정 질환을 일컫는다[1]. 주간졸림과다는 사회적 기능 저하를 유발하거나 갑작스러운 졸음으로 인하여 교통사고나 근무중 현장 사고 등의 위험을 초래할 수 있다. 기면병은 주간졸림과다와 탈력발작, 수면마비, 입면환각 등이 동반되는 대표적인 중추과다수면증에 해당하는 신경계 질환이다. 일반인구에서 유병률은 0.03%-0.05%로 드문 질환에 속하며[2] 국제수면장애분류 3판(International Classification of Sleep Disorders-3rd ed., ICSD-3rd ed)에서는 탈력발작 유무에 따라 1형(narcolepsy type 1)과 2형(narcolepsy type 2)으로 나누어져 있다[3]. 특히 1형의 경우 시상하부에 위치한 각성에 필요한 신경전달 물질인 히포크레틴(hypocretin) 또는 오렉신(orexin) 부족과 연관된 것으로 알려져 있어[4] 주간 생활 동안 각성 상태를 유지하는데 어려움이 있는 질환이다. 기면병 진단은 1형의 경우 뇌척수액내 히포크레틴 결핍 또는 HLA DQB1*0602 유전자 검사가 진단에 중요한 역할을 하나, 뇌척수액 검사가 쉽지 않고 국내에서는 히포크레틴이나 유전자 검사 비용이 비싸서 대중적으로 사용되지 못하고 있다. 국내에서는 기면병 진단을 ICSD-3rd ed 기준에 따라 임상 소견과 함께 다중 수면잠복기검사(multiple sleep latency test, MSLT)에서 평균 수면잠복기(mean sleep latency, MSL)가 8분 이하이고 2회 이상 입면시렘수면(sleep-onset REM periods, SOREMP, 전날 야간수면다원검사에서 SOREMP 포함)이 관찰된다면 기면병으로 진단하고 있어 MSLT는 1형과 2형 기면병 진단에 매우 민감한 검사이다[1,5]. 그러나 가장 흔한 수면 질환인 수면무호흡증 같은 수면호흡장애에서도 주간졸림과다가 흔히 동반되는 주증상이며, 대규모 역학연구에서도 수면무호흡증 환자의 15%가 주간졸림과다를 호소하는 것으로 보고되었다[6]. 그 외 만성수면부족, 일주기리듬장애, 약물, 갑상선 질환 같은 내과 질환 등에 의해서도 주간졸림과다가 나타날 수 있으며, MSLT 결과가 기면병과 유사하거나 진단에 애매한 영향을 주는 결과를 보일 수 있다. 주간졸림과 수면박탈 정도와의 관계는 개개인마다 상이하지만 보통 수면무호흡의 중증도가 심할수록 주간졸림이 심하다고 보고된다[7]. 본 연구에서는 MSLT 경험이 있는 국내 신경과 의사를 대상으로 설문조사를 통해 MSLT 시행과 관련된 과정, 수면무호흡증 중증도에 따라 MLST 결과에서 진단이 애매한 경우 기면병 진단 및 치료 방침에 대한 견해를 고찰하고자 한다.
방 법연구 대상과 방법2021년 12월 28일부터 2022년 1월 10일까지 대한수면연구학회 회원 중 신경과 전문의들을 대상으로 시행한 설문조사를 분석하였다. 학회 회원들의 전자 메일을 통해 본 조사가 이뤄짐을 안내한 후 자발적으로 웹기반의 비대면 설문에 참 여하도록 하였다. 개인정보 보호를 위하여 참여는 무기명으로 이뤄졌다. 본 연구는 순천향대학교 천안병원 임상시험심사위원회(IRB)의 승인을 받아 시행되었다(IRB No. 2022-11-019).
설문 항목MSLT를 포함한 기면병 진단검사를 임상에서 시행하고 있거나 시행한 경험이 있는 신경과 전문의를 대상으로 설문을 진행하였다.
설문 내용은 크게 MSLT 시행 전일 수면다원검사 및 MSLT 시행 준비에 대한 내용과 수면무호흡증을 동반한 경우 중증도에 따른 애매한 결과에 대한 진단과 치료 방침에 대한 것이었다. 설문 항목은 Supplementary Material (in the online-only Data Supplement)에 정리되었다.
MSLT 시행과 준비 방법에 대한 설문MSLT 시행 준비에 있어서 시행 전일 야간수면다원검사를 시행하는 비율 및 시행전 환자에게 수면일기를 작성하도록 하는 비율을 질문하였다. 또한 유의한 검사 해석을 위해 전날 수면다원검사에서 총 수면시간이 몇시간 이상일 때 MSLT를 시행할 것인지 질문하였으며, 수면무호흡 소견이 나올 때 중증도에 따라 어느 정도이면 MSLT를 진행할 것인지 질문하였다.
수면무호흡을 동반한 경우 진단과 치료 방침에 대한 조사주간졸림과다가 있는 환자에게 전날 수면다원검사에서 각 중증도별 수면무호흡증 소견을 보이고 MSLT 검사에서 SOREMP 횟수에 따라 기면병 진단을 충족하거나 충족하지 못할 경우 수면무호흡증 중증도에 따른 진단 및 치료 계획에 대한 질문을 하였다.
설문 기조는 다음과 같다. “주간졸림 원인으로 수면부족은 배제된 과다졸림으로 내원한 환자의 수면다원검사에서 수면무호흡 소견 및 MSLT상 SOREMP가 O번 관찰되고(수면다원검사 소견 포함) MSL이 8분 이하 소견이 관찰되었다면, 상기 환자의 진단 및 치료 계획은 어떻게 되십니까?” 또한, 수면무호흡증 중증도에 따라 없음, 경도, 중등도 이상으로 나누고 SOREMP도 1번과 2번 이상으로 각각 질문하였다.
진단에 대한 보기로는 수면무호흡증을 동반한 기면병, 수면무호흡증으로 인한 주간졸림과다, 특발과다수면증 등을 제시하였으며, 치료 계획에 의한 보기로는 기면병 약물치료, 수면무호흡 치료, MSLT 재시행, 수면무호흡과 기면병의 치료 병행, 수면무호흡 치료 후 MSLT 재시행 중 선택하도록하였다.
결 과야간수면다원검사와 연이은 MSLT 검사의 준비 및 시행 방법설문 결과에 대한 도식을 Fig. 1에 요약하여 제시하였다. 응답자중 대부분(91.9%)에서 MSLT 전일 야간수면다원검사를 시행한다고 응답하였으며(Fig. 1A), 약 절반가량(48.6%)에서 MSLT 전 수면일기를 작성하게 하는 비율이 80%이상 이라고 응답하였다(Fig. 1B). 전일 수면다원검사에서의 총 수면시간은 7시간 이상일 때 51.4%, 6시간 이상 20.3%, 5시간 이상 20.3%일 때 MSLT를 진행하겠다고 응답하였다(Fig. 1C). 주간과다졸림이 있는 환자에게 전날 수면다원검사에서 수면무호흡증 소견이 있을 경우 절반 가량인 51.4% (38명)에서 수면무호흡증 정도에 따라 다음날 MSLT 시행 여부를 결정하겠다고 응답하였고, 39.2% (29명)에서는 다음날 MSLT를 진행한다고 응답하였다. 이들 중 53.7%에서는 수면 무호흡-저호흡지수(apnea-hypopnea index, AHI)가 15 미만, 즉 중등도 미만일 때 MSLT를 연이어 시행하겠다고 응답하였으며, 10 미만일 때가 19.5%, 30 미만일 때 12.2% 순으로 중등도에 따라 의미있는 검사로서의 MSLT 시행 견해를 보였다(Fig. 1D).
수면무호흡증 동반시 진단 우선순위와 선호 치료 방법경도의 수면무호흡증이 동반된 경우전날 수면다원검사에서 MSL이 8분 이하이면서 경도의(AHI 5-15) 수면무호흡증 소견을 보이고 익일 MSLT에서 SOREMP가 2번 동반된 경우(Fig. 2B)에는 82.4% (61명)에서 수면무호흡증을 동반한 기면병으로 응답하여 기면병 진단에 무게를 두는 응답을 하였다. 12.2% (9명)에서 수면무호흡증으로 인한 주간졸림과다라고 응답하였다. 이 경우 치료 계획으로는 39.2% (29명)에서 수면무호흡증과 기면병 치료를 병행한다고 응답하였고, 23% (17명)에서는 수면무호흡증 치료 후 MSLT 재검사를 고려한다고 하였으며, 21.6% (16명)에서는 기면병 치료를 먼저 하겠다고 응답하였다. 반면 경도의 수면무호흡증과 SOREMP가 1번 동반된 경우 39.2% (29명)에서는 수면무호흡증을 동반한 특발수면과다증, 31.1% (23명)에서는 수면무호흡으로 인한 주간졸림과다, 18.8% (14명)에서는 특발수면과다증, 10.8% (8명)에서는 수면무호흡증을 동반한 기면병으로 진단하겠다고 응답하였고, 이 경우 치료계획으로는 32.4% (24명)에서 기면병 치료를 먼저하는 것이 가장 높았고, 27% (20명)에서는 수면무호흡증의 우선 치료와 25.7% (19명)에서 수면무호흡증과 특발과다수면증 치료의 병행이 비교적 균등한 응답률을 보였다(Fig. 3B).
중등도 이상의 수면무호흡증이 동반된 경우전날 수면다원검사에서 MSL이 8분 이하이면서 중등도 이상(AHI 15 이상) 수면무호흡증 소견을 보이고 익일 MSLT에서 SOREMP가 2번 동반된 경우 절반 이상(55.4%)에서 수면무호흡증을 진단하겠다고 응답하였으며, 44.6%에서 수면무호흡증이 동반된 기면병으로 진단하겠다고 응답하여 수면무호흡증 자체에 무게를 두는 응답을 하였다(Fig. 2C). 이 경우 치료계획에서는 62.2% (46명)에서 수면무호흡증 치료 후 MSLT 재검사를 고려하겠다고 하였으며, 24.3% (18명)에서는 수면무호흡증 치료를 먼저 하겠다고 하였고, 9.5% (7명)에서는 수면무호흡증과 기면병 치료를 병행한다고 응답하였다. 기면병 약물치료를 먼저 하겠다고 응답한 인원은 2명이었다(Fig. 3C). 중등도 이상의 수면무호흡증과 SOREMP가 1번 동반된 경우에는 대부분의 응답자(91.9%, 68명)가 수면무호흡증으로 인한 주간졸림과다로 진단하겠다고 응답하였으며, 수면무호흡증을 동반한 기면병으로 응답한 응답자는 3명이었다. 이 경우 치료계획으로는 약 절반에 가까운 응답자(48.6%, 36명)는 수면무호흡증 치료를 먼저 하겠다고 응답하였고, 나머지 절반에 가까운 응답자(45.9%, 34명)는 수면무호흡증 치료 후 MSLT 재검사를 고려하겠다고 응답하였다.
고 찰ICSD-3rd ed에 따르면 기면병 진단은 임상적으로 3개월 이상의 주간졸림과다가 있으면서 MSLT에서 MSL이 8분 이하이고, MSLT에서 5회 낮잠 중 2회 이상에서 SOREMP가 관찰되며, SOREMP를 야기할 수 있는 다른 원인들(수면박탈, 일주기수면장애, 중등도 이상으로 심한 폐쇄수면무호흡증, 삼환계 항우울약제의 복용)의 가능성이 배제된다면 기면병으로 확진할 수 있다[1]. 탈력발작이 동반된 1형 기면병의 경우 뇌척수안의 히포크레틴 농도 110 pg/mL 미만일때 진단 기준에 포함되어 있어 진단의 정확한 바이오 마커이긴 하나, 국내에서는 검사가 용이하지 않고 비용 면에서 비효율적이므로 국내 기면병 진단에는 탈력발작 동반 여부와 MSLT 검사에서 MSL 및 SOREMP 출현에 따라 진단을 의존하게 된다. 기면병이 한 번 발병하게 되면 만성적으로 주간졸림과다가 지속되는 만성 질환이기는 하나, 주로 10대에 발병하고 나이가 들수록 주간졸림 정도가 감소하여 증상이 약물을 복용하지 않아도 될 정도로 경해지거나 없어지는 자연 경과도 상당수 있다. 일반 인구의 수면 연구에서 2회 이상의 SOREMP는 3.9%에서 존재하였으며[8], 또 다른 연구에서는 주간졸림과다가 없음에도 건강한 젊은 성인에서 17%에서 2회 이상의 SOREMP가 존재하였다[9]. 또한 수면호흡장애와 같은 비교적 흔한 수면 질환 및 수면 부족, 일주기리듬수면각성장애와 같이 동반되어 있을 경우 짧은 MSL과 SOREMP가 2회 이상 관찰될 수 있어 주간졸림과다의 원인을 병인에 따라 구분할 수 없으므로 임상 증상과 MSLT에 의거한 진단법은 임상 환경에서 한계가 있을 수밖에 없다. 정확한 기면병의 진단을 위해서는 미국수면학회에서 2021년 업데이트된 MSLT 가이드라인과 같이 수면다원검사전 최소 2주 이상의 수면일기 작성을 통해 수면 부족 상태와 수면 위상 장애 여부를 확인하거나, 심한 수면무호흡증의 경우 양압기를 착용한 상태에서 검사를 시행하거나 반복함으로써 기면병 진단의 오진 혹은 남발을 막을 수 있다[10].
수면다원검사는 주간졸림과다를 유발할 수 있는 여러 수면장애의 동반 유무를 발견하고, 수면의 양과 질을 평가하며 원인을 찾기 위해 시행되고, 수면다원검사를 시행한 그 다음날 MSLT를 시행하여 주간졸음증의 정도와 주간에 렘수면에 빠지는 비정상적 성향을 알아볼 수 있다.
본 설문 연구에서 나타난 특징은 MSLT를 시행하고 있는 신경과 의사의 80% 이상에서 전날 수면다원검사를 진행함으로써 충분한 수면시간 확인 및 다른 수면 질환의 동반 혹은 감별하려 하였고, 중등도 이상의 수면무호흡증의 경우 기면병의 정확한 진단을 위해 대부분에서 수면무호흡증 치료 후 MSLT를 재시행하거나 또는 MSLT 재시행 여부를 고려하겠다고 응답하였다.
주간졸림과다 증상이 있는 환자에서 중등도 이상의 수면무호흡증이 동반된 경우 2번의 SOREMP가 나와도 절반 이상에서는 수면무호흡증 자체로 진단하며(재검을 고려하더라도) 치료 계획 역시 대부분에서(86.5%) 수면무호흡증 치료를 먼저 하겠다고 응답하였고, SOREMP가 1번만 나오는 경우에는 대부분에서(91.9%) 수면무호흡증으로 진단하며(재검을 고려하더라도) 94.5%에서 수면무호흡증 치료를 먼저 고려하겠다고 하여 과다졸림증의 치료방향에서 수면무호흡증의 중요성을 좀더 우선시하는 경향을 보였다.
반면, 경도의 수면무호흡증일 때는 MSLT 소견에 의존하는 경향을 보였는데 2번의 SOREMP가 있다면 82.4%에서 수면무호흡증이 동반된 기면병 진단을 하겠다고 하였으나, 70.3%에서(기면병 치료를 같이 하거나, 재검을 고려하더라도) 수면무호흡증 치료를 같이 하겠다고 응답하여 치료면에서는 여전히 동반된 수면호흡장애 역시 중점을 두고 있음을 보였다. 수면호흡장애가 동반되지 않았으나 SOREMP 횟수나 수면잠복기가 기면병 진단에 맞지 않는 경우는 진단과 치료가 치중되지 않고 분분한 응답을 보여 수면호흡장애가 없다면 MSLT 및 수면다원검사 소견에 의존하고 있음을 보였다.
MSLT의 신뢰성은 연구마다 다르나 국내 연구에서도 MSLT 재검사의 신뢰성 검증을 위해 기면병 환자에게 3-4년 후 재검사했을 때 1형 기면병의 24.1%, 2형 기면병의 64.5%가 기면병이 아닌 것으로 나타나 기존 연구에 비해서도 신뢰도가 낮은 것을 보였다[11]. 또다른 국내연구에서도 기면병 환자에게 5-7년 후 재검하였을 때 제 2형 기면병 그룹에서는 절반 정도에서 이전에 비해 SOREMP의 횟수 감소를 보여 이전에 비해 불일치를 보였으나, 제 1형 기면병 그룹에서는 SOREMP가 더 많았는데 이 그룹에서는 기존 체질량지수가 높았고 수면 무호흡-저호흡지수가 더 증가하여 높은 비율의 수면무호흡증 유병률을 보여 비만이 증가하는 제 1형 기면병의 병태 생리학적 자연경과 또는 다른 수면장애의 혼재 가능성을 제시하였다[12]. 수면무호흡증은 나이에 따라 그 중증도가 증가하는데[13], 한 아시아 연구에서 중증 수면무호흡증 군에서 주관적인 졸음증 척도인 엡워스 척도는 수면무호흡 중증도에 따라 상관성을 보이지는 않았으나, MSLT에서 객관적인 MSL은 6.3분으로 8분 미만의 과다수면증 진단의 근거가 될 수도 있으며[7] 실제 수면무호흡증 환자에서 MSLT 검사를 했을 때 4.7%에서 2회 이상의 SOREMP가 관찰되었으며 주간 졸림이 심할수록, 산소포화도의 깊이가 깊을수록 유의한 연관성이 보고된 연구도 있다[14]. 그리하여 2021년 개정된 MSLT의 가이드라인에서는 수면무호흡증 환자의 경우 검사 전일 시행되는 수면다원검사에서 호흡 사건의 영향을 배제하기 위해 반드시 사용하던 양압기를 적용한 상태에서 검사를 시행하도록 권고하였다[10].
본 연구는 2022년 1월부터 MSLT의 보험 급여가 적용되면서 전날 수면다원검사에서 7시간의 수면을 취한 후 다음날 MSLT를 시행하는데, 급여 적용 직전에 설문 조사를 진행하여 기면병 진단에 부합하는 전기진단학적 기준에 맞지 않는 애매한 MSLT 결과를 보이는 경우에서 신경과 전문의의 의견 및 기존 의료행태의 일치도를 조사하였다. 응답자는 주간졸음증의 가장 흔한 원인질환으로 수면무호흡증을 염두하고 있었으며, 중등도 이상의 수면무호흡증이 동반되었을 때 MSLT의 결과가 기면병 진단에 만족하여도 대부분에서 수면무호흡증 치료를 먼저 고려하겠다고 하여, 치료 가능한 수면무호흡증 치료의 중요성에 중점을 두고 있었으며, 경도 이하일 때는 MSLT 소견에 의존하여 기면병 진단을 하고 기면병 치료 뿐 아니라 수면무호흡증 치료를 함께 고려하였으며, 기면병 진단 기준에 충족하지 않을 때는 특발과다수면증 진단에 높은 일치도를 보였다. 즉 신경과 의사에게 중등도 이상의 수면무호흡증의 동반 여부는 과다졸림증의 진단에 매우 중요하게 인식되고 있었으며, 기면병이 주진단으로 생각되어도 수면무호흡증 치료를 함께 염두하고 있음을 보였다.
제한점본 연구에는 몇 가지 제한점이 있다. 첫째, 본 연구는 웹기반의 설문조사로 이루어진 단면 연구이며 자율적 동의에 의한 것으로 기면병에 대한 관심이 있는 응답자에 대한 선택 편향을 배제할 수 없다. 둘째, 본 설문의 응답자는 개인정보를 배제한 채 진행되어 응답자가 근무하고 있는 의료기관이 상급 또는 일차 의료기관을 포함할 수 있어 진료 경험에 따른 응답자의 질 관리가 고르지 못할 수 있다. 또한 본 설문은 MSLT 검사를 경험한 신경과 의사를 대상으로 질문을 하여 수면다원검사나 MSLT 검사를 시행할 수 없는 일차 의료기관의 임상의에 대한 의견을 반영하지 못한점은 제한점이다. 마지막으로, 설문 조사 기간이 약 2주간으로 비교적 짧아 보다 많은 응답자의 의견을 고려하지 못한 부분이 있다.
결 론위와 같은 제한점에도 불구하고, 본 연구는 수면무호흡증 동반시 기면병 진단에 있어서 MSLT 소견에 따른 해석에 대한 국내 신경과 의사들의 인식을 반영한 설문 연구로서 그 의의가 있다. 현재 국내에서는 기면병 진단을 위한 확진 바이오마커가 없어 야간수면다원검사와 연이은 MSLT 검사를 통해 진단을 내린다. MSLT 검사는 검사 수행 당시 수면부족 및 일주기리듬 상황에 따라 예민한 결과를 보여줄 뿐만 아니라 수면무호흡증을 포함한 동반된 수면 질환에 의해 애매한 결과를 초래 할 수 있다. 수면무호흡증 환자가 MSLT를 시행하는 경우 기존에 처방된 치료가 적절하게 수립되고 효과적으로 작용하고 있는지를 확인할 필요가 있으며, 치료가 적절히 이루어지지 않고 있다고 판단될 경우에는 검사 일정을 조정하는 것을 고려해야한다. 수면무호흡증 환자는 양압기/비양압기 치료를 유지하면서 MSLT 전날 야간수면다원검사를 시행하여 MSLT의 올바른 해석을 통해 신중하고 체계적인 진단 및 치료적 접근이 필요하며, 향후 기면병 진단에 다소 모호할 수 있는 경우에 대한 추가 연구를 통한 진료지침 마련이 필요하다.
Supplementary MaterialsThe online-only Data Supplement is available with this article at https://doi.org/10.13078/jsm.220018.
NotesAuthor Contributions
Conceptualization: Hee-Jin Im, Kwang Ik Yang. Data curation: Daeyoung Kim, Hyeyun Kim. Formal analysis: Hee-Jin Im, Kwang Ik Yang. Funding acquisition: Kwang Ik Yang. Investigation: Daeyoung Kim, Dae Lim Koo. Methodology: Jae Wook Cho, Jun-Sang Sunwoo, Kyung Min Kim, Soo Hwan Yim, Yu Jin Jung. Project administration: Jun-Sang Sunwoo, Soo Hwan Yim. Resources: Hee-Jin Im, Hyeyun Kim. Software: Hee-Jin Im, Yooha Hong. Supervision: Jae Wook Cho, Dae Lim Koo, Kwang Ik Yang. Validation: Soo Hwan Yim, Kwang Ik Yang. Visualization: Hee-Jin Im. Writing—original draft: Hee-Jin Im. Writing—review& editing: all authors.
Figure 1.Preparation before multiple sleep latency test (MSLT). A: Percentage of performing the PSG the night before the MSLT. B: Percentage of keeping sleep diaries before the MSLT. C: Opinions of minimum total sleep time during the previous night’s PSG allowed to proceed the MSLT the next day. D: Opinions of maximum AHI during the previous night’s PSG allowed to proceed the MSLT the next day. PSG, polysomnography; AHI, apnea-hypopnea index. 
Figure 2.Diagnostic option based on the finding of multiple sleep latency test and the severity of OSA. A: No OSA (AHI<5). B: Mild OSA 5≤AHI<15). C: Moderate to severe OSA (AHI≥15). OSA, obstructive sleep apnea; AHI, apnea-hypopnea index; SOREMP, sleep-onset REM periods; MSL, mean sleep latency. 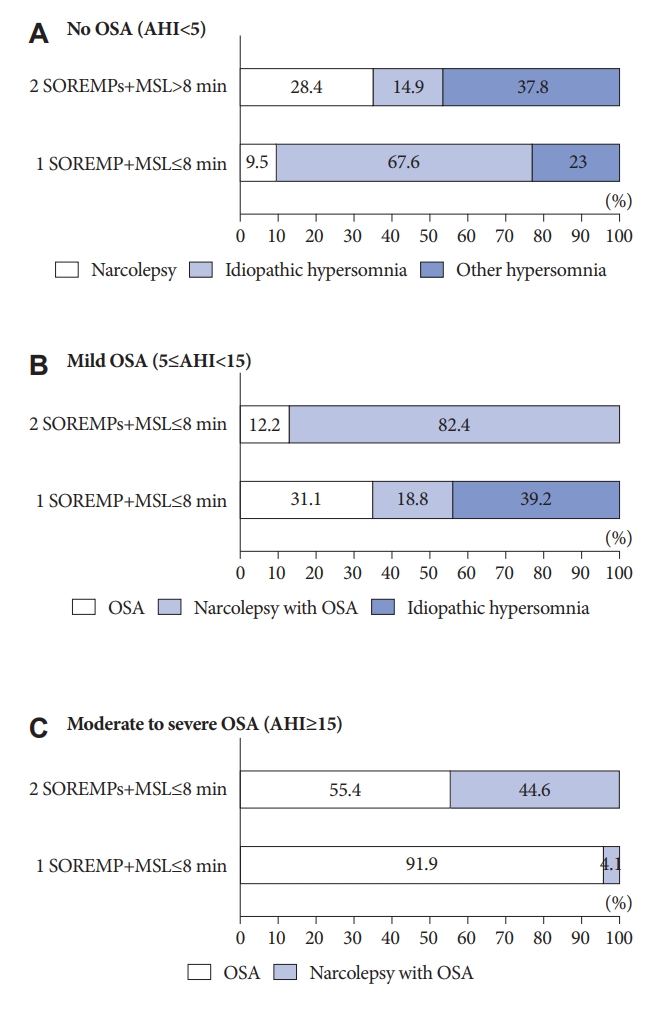
Figure 3.Therapeutic option based on the finding of MSLT and the severity of OSA. A: No OSA (AHI<5). B: Mild OSA (5≤AHI<15). C: Moderate to severe OSA (AHI≥15). OSA, obstructive sleep apnea; AHI, apnea-hypopnea index; SOREMP, sleep-onset REM periods; MSL, mean sleep latency; MSLT, multiple sleep latency test. 
REFERENCES1. American Academy of Sleep Medicine. International classification of sleep disorders (ICSD-3). 3rd ed. Darien, IL: American Academy of Sleep Medicine, 2014.
2. Longstreth WT Jr, Koepsell TD, Ton TG, Hendrickson AF, van Belle G. The epidemiology of narcolepsy. Sleep 2007;30:13-26. https://doi.org/10.1093/sleep/30.1.13.
3. Ruoff C, Rye D. The ICSD-3 and DSM-5 guidelines for diagnosing narcolepsy: clinical relevance and practicality. Curr Med Res Opin 2016;32:1611-1622. https://doi.org/10.1080/03007995.2016.1208643.
4. Nishino S, Ripley B, Overeem S, Lammers GJ, Mignot E. Hypocretin (orexin) deficiency in human narcolepsy. Lancet 2000;355:39-40. https://doi.org/10.1016/S0140-6736(99)05582-8.
5. Dietmann A, Gallino C, Wenz E, Mathis J, Bassetti CLA. Multiple sleep latency test and polysomnography in patients with central disorders of hypersomnolence. Sleep Med 2021;79:6-10. https://doi.org/10.1016/j.sleep.2020.12.037.
6. Peppard PE, Young T, Barnet JH, Palta M, Hagen EW, Hla KM. Increased prevalence of sleep-disordered breathing in adults. Am J Epidemiol 2013;177:1006-1014. https://doi.org/10.1093/aje/kws342.
7. Fong SY, Ho CK, Wing YK. Comparing MSLT and ESS in the measurement of excessive daytime sleepiness in obstructive sleep apnoea syndrome. J Psychosom Res 2005;58:55-60. https://doi.org/10.1016/j.jpsychores.2004.05.004.
8. Bishop C, Rosenthal L, Helmus T, Roehrs T, Roth T. The frequency of multiple sleep onset REM periods among subjects with no excessive daytime sleepiness. Sleep 1996;19:727-730. https://doi.org/10.1093/sleep/19.9.727.
9. Singh M, Drake CL, Roth T. The prevalence of multiple sleep-onset REM periods in a population-based sample. Sleep 2006;29:890-895. https://doi.org/10.1093/sleep/29.7.890.
10. Krahn LE, Arand DL, Avidan AY, et al. Recommended protocols for the multiple sleep latency test and maintenance of wakefulness test in adults: guidance from the American Academy of Sleep Medicine. J Clin Sleep Med 2021;17:2489-2498. https://doi.org/10.5664/jcsm.9620.
11. Seong MJ, Choi SJ, Hong SB, Joo EY. Test-retest reliability of multiple sleep latency test in diagnosis of narcolepsy. J Sleep Med 2020;17:175-180. https://doi.org/10.13078/jsm.200033.
12. Um YH, Oh J, Kim SM, et al. Differential characteristics of repeated polysomnography and multiple sleep latency test parameters in narcolepsy type 1 and type 2 patients: a longitudinal retrospective study. Sleep Breath 2022;26:1939-1946. https://doi.org/10.1007/s11325-021-02525-7.
13. Young T, Skatrud J, Peppard PE. Risk factors for obstructive sleep apnea in adults. JAMA 2004;291:2013-2016. https://doi.org/10.1001/jama.291.16.2013.
14. Chervin RD, Aldrich MS. Sleep onset REM periods during multiple sleep latency tests in patients evaluated for sleep apnea. Am J Respir Crit Care Med 2000;161(2 Pt 1):426-431. https://doi.org/10.1164/ajrccm.161.2.9905071.
|
|
||||||||||||||||||||||||||||||||||||